Des directives anticipées contraignantes : la trahison du législateur et des juges
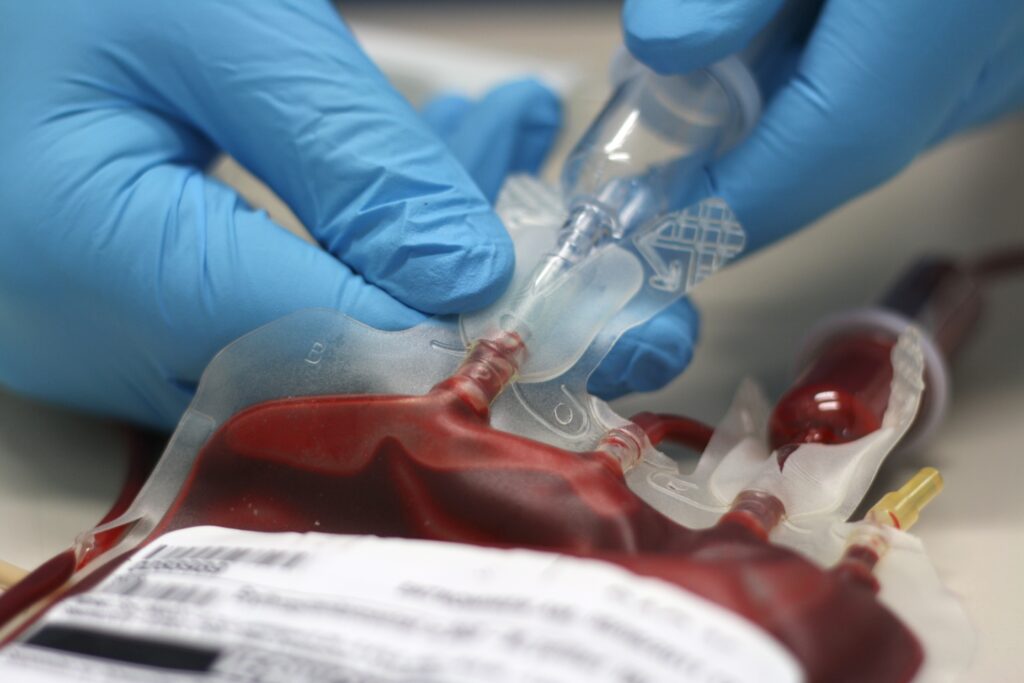
Dans deux décisions récentes, le refus d’être transfusé exprimé sans équivoque dans des directives anticipées connues du corps médical n’a pas été pris en compte : les juges ont refusé d’engager la responsabilité de l’hôpital ou ont autorisé le médecin à transfuser son patient. Ces décisions interpellent quant à l’intérêt des dispositions légales relatives au dispositif des directives anticipées. Elles interrogent également quant à la possibilité pour les citoyens de comprendre le droit s’agissant de dispositions concernant leur santé. Il en va de même des médecins qui doivent pouvoir prendre des décisions médicales et savoir ce qu’ils encourent si leur responsabilité était recherchée. Finalement, il ressort de ces décisions que la question de savoir qui décide n’est pas tranchée et suppose de se prononcer sur l’importance que l’on accorde à la volonté du patient.
CE, 20 mai 2022, no 463713
CAA Bordeaux, 20 oct. 2022, no 20BX03081
Les dispositions du Code de la santé publique relatives aux directives anticipées (DA) et au refus de traitement reprises dans les décisions de justice. Selon l’article L. 1111-11 du Code de la santé publique, « toute personne majeure peut rédiger des directives anticipées pour le cas où elle serait un jour hors d’état d’exprimer sa volonté. Ces directives anticipées expriment la volonté de la personne relative à sa fin de vie en ce qui concerne les conditions de la poursuite, de la limitation, de l’arrêt ou du refus de traitement ou d’acte médicaux. (…) Les directives anticipées s’imposent au médecin pour toute décision d’investigation, d’intervention ou de traitement, sauf en cas d’urgence vitale pendant le temps nécessaire à une évaluation complète de la situation et lorsque les directives anticipées apparaissent manifestement inappropriées ou non conformes à la situation médicale. (…) ».
Les règles semblent donc relativement simples, et pourtant…
Première espèce : transfusé malgré un refus exprimé. Le 19 avril 2022, à l’hôpital d’instruction des armées Sainte-Anne de Toulon, M. A. C., âgé de 47 ans, est admis au service des urgences victime d’un traumatisme grave en raison d’un accident. Le patient sera opéré, intubé, ventilé artificiellement et transfusé le jour même, puis réopéré à plusieurs reprises et transfusé de nouveau le 23 avril et le 2 mai. Or M. A. C. était porteur d’un document qu’il avait signé dans lequel il mentionnait qu’il refusait toute transfusion sanguine. Il désignait également son frère comme personne de confiance. M. A. C. est témoin de Jéhovah et ne veut pas recevoir de transfusion sanguine « même si le personnel soignant estime qu’une telle transfusion s’impose pour [lui] sauver la vie ». La personne de confiance ainsi que deux autres membres de la famille avaient demandé au juge des référés du tribunal administratif de Toulon, puis au Conseil d’État1 d’obliger l’hôpital à respecter la volonté de M. A. C. Leur demande devait être rejetée et le patient était transfusé en dépit de son refus clairement exprimé par écrit.
Deuxième espèce : absence de faute en cas de transfusion malgré un refus exprimé. Le 28 février 2016 au CHU de Bordeaux, Mme G. est admise dans le service de chirurgie digestive pour une ablation de la vésicule biliaire. Préalablement, elle avait précisé à l’équipe médicale qu’elle refusait de recevoir des transfusions sanguines. Elle souhaitait donc « bénéficier, le cas échéant, de techniques alternatives ». Lors de l’intervention réalisée le lendemain, une perforation accidentelle d’une artère causait une importante hémorragie qui n’a pas pu être traitée par les techniques alternatives mises en place. Le pronostic vital étant engagé, la patiente était transfusée alors qu’elle était inconsciente. Par la suite, la patiente avait repris connaissance. Après avoir été informée du risque vital qu’elle prenait, elle avait confirmé à plusieurs reprises son refus d’être transfusée, mais une transfusion sanguine était de nouveau réalisée le 2 mars 2016 « sur la décision collégiale de deux médecins à l’insu de l’intéressée qui a été endormie et ne l’a appris qu’un an plus tard, lorsque son dossier médical lui a été communiqué à sa demande ». Sortie d’affaire, Mme G. saisissait le tribunal administratif de Bordeaux afin de faire condamner l’hôpital, notamment pour ne pas avoir respecté son refus d’être transfusée. Face au rejet de cette demande, elle interjetait appel. Le 20 octobre 2022, la cour administrative d’appel de Bordeaux2 condamnait l’hôpital, retenant le caractère fautif uniquement pour la troisième transfusion réalisée le 2 mars 2016.
Les décisions de justice : des DA écartées. Les juges sont intervenus dans deux cadres différents. Dans un cas, ils ont été interrogés au moment où la décision médicale devait être prise (1re espèce). Dans l’autre cas, ils ont eu à se prononcer bien après, la patiente transfusée contre sa volonté agissant en réparation du préjudice subi (2e espèce). Quel que soit le cadre de leurs interventions, les juges ont écarté la volonté du patient exprimée par écrit, dans un document qualifié de directives anticipées par les juges (2e espèce) ou revêtant le caractère de directives anticipées (1re espèce). En revanche, les juges ont condamné l’hôpital à verser des dommages-intérêts à la patiente qui avait réitéré son refus d’être transfusée à l’oral après avoir pu échanger avec les équipes soignantes et être informée des risques de son choix.
Des interrogations quant à l’utilité des DA. De prime abord, il ressort de ces décisions de justice que le refus de traitement exprimé dans des directives anticipées n’a que peu de valeur, contrairement à ce que semble garantir la loi. Ces décisions confirment les craintes des patients concernant les directives anticipées3. Depuis qu’elles existent, les citoyens français, conscients qu’il est très difficile de les rédiger, ne cessent de souligner que le dispositif ne fonctionne pas4. « Pourquoi écrire des directives anticipées alors qu’elles ont toutes les chances de ne pas être respectées ? »5. Finalement, ces décisions interrogent sur l’intérêt des dispositions légales. On peut légitimement se demander quelle est la portée des directives anticipées dans la décision médicale et quelle est la portée des directives anticipées dans la décision médicale prise par les juges.
Nous pensons qu’il est essentiel que le droit soit compréhensible par les citoyens quand il s’agit de dispositions concernant la sphère privée. Les citoyens ont le droit de comprendre ce qu’ils peuvent faire concernant leur santé. Dans le cadre des choix qui leur reviennent, ils doivent savoir ce qu’ils peuvent décider, ce que peuvent faire les médecins6. La loi doit être intelligible et ne pas induire en erreur si l’on veut conserver une relation de confiance entre les patients et les médecins et, plus globalement, entre les citoyens et le législateur. Les citoyens ne doivent pas être dupés par de belles phrases et se sentir finalement trahis par des formules ambiguës, une construction législative complexe et des décisions de justice qui peuvent apparaître bien éloignées des textes de loi. Ils doivent être en mesure de faire des choix responsables et d’assumer leurs décisions, notamment s’agissant des conséquences du refus d’un traitement sur leur propre santé, voire sur leur vie. Il en va de même du corps médical ; les médecins doivent pouvoir prendre des décisions médicales et savoir ce qu’ils encourent si leur responsabilité civile ou pénale était recherchée. « Entre “non-assistance à personne en danger” ou “non-respect de la volonté d’autrui”, il faut maintenant se décider »7. Pour se faire une opinion concernant la portée de la volonté exprimée par anticipation dans des DA, il nous semble utile de revenir sur l’état actuel du droit s’agissant des directives anticipées (I), mais aussi sur les motivations de deux décisions de justice concernant les refus de transfusions sanguines exprimés par des témoins de Jéhovah qui remettent en question la force obligatoire des directives anticipées (II). Finalement, s’agissant de la décision médicale en cas de refus de traitement, il ressort de ces décisions que la question de savoir qui décide n’est pas tranchée et suppose de se prononcer sur l’importance que l’on accorde à la volonté du patient (III).
I – Les directives anticipées selon le droit positif : des dispositions claires et ambiguës
Évolution du droit : de l’indication des souhaits à l’expression de la volonté. Initialement, en 2005, lorsque le dispositif des directives anticipées a été créé, l’article L. 1111-11 du Code de la santé publique (CSP)8 précisait : « Toute personne majeure peut rédiger des directives anticipées pour le cas où elle serait un jour hors d’état d’exprimer sa volonté. Ces directives anticipées indiquent les souhaits de la personne relatifs à sa fin de vie concernant les conditions de la limitation ou l’arrêt de traitement. Elles sont révocables à tout moment. À condition qu’elles aient été établies moins de trois ans avant l’état d’inconscience de la personne, le médecin en tient compte pour toute décision d’investigation, d’intervention ou de traitement la concernant »9.
Il était également mentionné que lorsqu’elles avaient été rédigées, les DA devaient être consultées par le médecin avant toute décision de limiter ou d’arrêter un traitement (CSP, art. L. 1111-13 anc.). Toutefois, si les DA l’emportaient sur tous les avis non médicaux, y compris celui de la personne de confiance (CSP, art. L. 1111-13 anc.), elles étaient non contraignantes. Le médecin restait libre d’en tenir compte ou non. Il était donc possible d’affirmer que les DA étaient un élément de la décision médicale, mais elles avaient un « statut juridique faible »10.
La loi n° 2016-87 du 2 février 2016 créant de nouveaux droits en faveur des malades et des personnes en fin de vie, dite loi Claeys-Leonetti, devait apporter d’importantes modifications. L’une des principales est d’avoir reconnu que les DA mentionnent la volonté du patient et non pas simplement ses souhaits. Le terme de « souhaits » a ainsi été remplacé par celui de « volonté » dans les dispositions de l’article L. 1111-11 du Code de la santé publique. Par ailleurs, des précisions ont été apportées concernant l’objet des DA. La loi de 2005 limitait l’objet des DA à « la limitation ou l’arrêt de traitement ». Les DA peuvent désormais mentionner le refus ainsi que la poursuite des traitements ou des actes médicaux. Il n’est également plus fait mention d’une durée de validité. Enfin, s’agissant de leur force obligatoire, leur contenu prévaut toujours sur les avis non médicaux, y compris celui de la personne de confiance, mais les dispositions légales précisent maintenant que « les directives anticipées s’imposent au médecin pour toute décision d’investigation, d’intervention ou de traitement (…). » À s’en tenir au texte, les DA permettent donc à une personne d’exprimer sa volonté pour le jour où elle ne sera plus en mesure de le faire, de faire des choix concernant sa fin de vie et notamment de refuser des traitements, des actes médicaux, et cette volonté sera opposable aux médecins.
Opposabilité des DA sous conditions. À la lecture des dispositions légales et au regard de l’évolution du droit, des changements dans la terminologie utilisée (« les directives anticipées s’imposent au médecin » plutôt que « le médecin en tient compte », mention de la « volonté » au lieu des « souhaits »), on peut légitimement s’attendre à ce que les DA soient respectées. En réalité, si d’après les dispositions légales les DA sont plus contraignantes qu’avant, elles ne seront pas toujours respectées.
En effet, si les DA sont opposables au corps médical qui « doit les appliquer »11, il s’agit d’une opposabilité sous conditions. Les DA peuvent être écartées « en cas d’urgence vitale pendant le temps nécessaire à une évaluation complète de la situation » et si elles apparaissent « manifestement inappropriées ou non conformes à la situation médicale » (CSP, art. L. 1111-11, al. 3). La loi prévoit la procédure à suivre lorsque le médecin veut se délier des DA. Le médecin doit justifier son refus de suivre les DA, après avoir échangé avec d’autres soignants dans le cadre d’une procédure collégiale définie par voie réglementaire12. Il doit également informer de sa décision « la personne de confiance désignée par le patient ou, à défaut, (…) la famille ou des proches » et mentionner sa décision de ne pas appliquer les DA au dossier médical. On peut donc penser que le refus d’appliquer les DA restera exceptionnel ou peut-être s’agit-il d’une première tromperie ?
Des DA souvent non appliquées. La législation relative aux DA est a priori relativement simple. Néanmoins, de nombreuses questions restent en suspens. Selon un sondage réalisé par le Centre national des soins palliatifs et de la fin de vie (CNSPFV) en 2019, « 59 % (60 % en 2018) des Français de plus de 50 ans connaissent l’existence de la loi (…) et 40 % des Français déclarent savoir que la loi a mis en place les directives anticipées (42 % en 2018) ». Pour autant, seules 13 % de personnes de plus de 50 ans ont rédigé leurs DA. Beaucoup de personnes en revanche font remonter des difficultés lors de la mise en œuvre des DA. Le CNSPFV relève ainsi, parmi les limites et les risques dans l’utilisation des DA, que le « milieu soignant et surtout médical (…) reste dans l’ensemble assez peu sensible aux directives anticipées »13.
Beaucoup de personnes font état de DA non appliquées, mais nous pensions que cela pouvait s’expliquer par l’état du droit et que les modifications apportées en 2016 par la loi Claeys-Leonetti allaient conduire à un réel changement. En effet, beaucoup de DA comportaient des demandes impossibles, être euthanasié par exemple14. Par ailleurs, avant 2016, les dispositions légales relatives aux DA étaient différentes. Elles avaient une durée de validité, ce qui pouvait conduire à les écarter quand elles étaient périmées. Enfin, le dispositif n’était initialement pas opposable aux médecins et, comme nous l’avons souligné, jusqu’à l’adoption de la loi Claeys-Leonetti de 2016, il s’agissait de faire part de ses souhaits et non d’exprimer par anticipation une volonté contraignante. Depuis 2016, lorsque des DA sont rédigées, elles sont un élément essentiel de la prise de décision médicale : elles sont en principe, opposables aux médecins et priment les autres avis non médicaux (la famille est donc tenue par les DA également). Désormais, la volonté du patient est déterminante, y compris lorsqu’elle est exprimée par anticipation15. Mais à quel point ?
Une évolution en trompe-l’œil. Les DA doivent-elles toujours s’appliquer, doit-on prendre leur contenu « à la lettre » ? Quelle valeur accorder à une volonté émise dans des circonstances très éloignées de celles dans lesquelles les DA seront mobilisées ? Dans le cas où les DA trouveront à s’appliquer, aucune discussion ne sera possible entre le patient et le médecin, hors d’état d’exprimer sa volonté et, parfois, il n’y aura eu aucune discussion avec les médecins lors de leur rédaction, les modèles de DA proposés par diverses institutions, dont la haute autorité de santé (HAS), ne favorisant pas les échanges16. On comprend alors qu’un peu de prudence soit nécessaire quant à leur mobilisation17. On peut cependant s’interroger sur le texte même de l’article L. 1111-4 du Code de la santé publique. Que signifie la possibilité pour le médecin d’écarter les DA en cas d’« urgence vitale pendant le temps nécessaire à une évaluation complète de la situation » ou « lorsqu’elles apparaissent manifestement inappropriées ou non conformes à la situation médicale du patient » ? Ce qui est concrètement visé par ces termes reste à déterminer18 et ce qui pouvait apparaître comme une évolution sensible des dispositions relatives aux directives anticipées, à la prise en compte de la volonté du patient, peut s’avérer en réalité être un leurre pour ceux qui rédigent des DA. Il n’est pas certain que les nouvelles dispositions légales conduisent à un réel changement19. Comme cela a été souligné, « lorsque la loi disposait seulement que les directives devaient être prises en compte, il semble que le médecin s’y conformait chaque fois que cela était possible, c’est-à-dire toutes les fois qu’elles étaient en adéquation avec la situation médicale et qu’elles ne contenaient pas de demandes illicites. Or précisément, dans la nouvelle loi, ce sont ces mêmes raisons qui permettront au médecin de s’affranchir des directives anticipées, devenues pourtant contraignantes »20. Et comme le souligne Mme Castaing, « la possibilité de ne pas suivre les directives anticipées, laissée à l’appréciation médicale, montre que la loi a entendu dans ce cas confier la décision (…) d’arrêter les traitements (…) au seul médecin »21.
Que penser de « l’urgence vitale » ? Selon la HAS, il s’agit de la « situation où la vie du patient est en danger imminent et où il risque de décéder faute de soins rapides et adaptés »22. Dans ce cas, le pronostic vital étant engagé, le médecin doit prodiguer les soins nécessaires23, sans se soucier des directives anticipées. Cependant, d’après l’article L. 1111-11, les DA peuvent être ignorées uniquement « pendant le temps nécessaire à une évaluation complète de la situation ». Passé ce temps, les DA s’imposent aux médecins24. Les termes de la loi laissent ainsi croire que la volonté du patient, ici le refus d’être transfusé, exprimée dans des directives anticipées, sera respectée sauf cas exceptionnels. Les deux décisions rendues tendent à montrer que le caractère contraignant et non opposable des DA ne permet pas d’assurer leur application.
II – La force obligatoire des directives anticipées selon le juge administratif : un droit de refuser par anticipation quasi inexistant
Les juges, dans les deux cas d’espèce, ont bien retenu la qualification de DA concernant les documents rédigés préalablement par les deux patients. Est-ce l’urgence qui a conduit le médecin à ne pas les respecter ?
L’urgence ou l’acte proportionné à l’état de santé et indispensable à la survie (1re espèce). Concernant la première espèce, c’est l’urgence qui justifie l’intervention du juge administratif en référés-liberté (CJA, art. L. 521-2) et selon Mme Batteur, c’est également l’urgence vitale qui a permis au médecin de faire les transfusions nécessaires à la survie du patient25. Cependant, s’agissant de la décision en appel du Conseil d’État, Mme Lantero, en se référant aux dispositions relatives aux DA, à l’urgence et au fait qu’elles puissent apparaître inappropriées ou non conformes, note que ce n’est pas « sur ce critère que la volonté des témoins de Jéhovah n’est en pratique pas respectée, mais sur celui de l’acte indispensable à la survie et proportionné à son état de santé qui, en référé-liberté, ne peut que l’emporter sur la volonté »26. Dans sa décision, le Conseil d’État rappelle effectivement des propos que le médecin a tenus à l’audience : « Pour tenir compte des instructions médicales écrites de M. C…., les transfusions faites ne l’ont été que dans la mesure strictement nécessaire au bon déroulement des actes permettant sa survie »27, mettant ainsi en avant le fait que M. A. C. avait reçu un volume de sang bien moindre que ce qui est administré dans le cadre d’une stratégie transfusionnelle classique. Mais cela est loin de constituer un argument satisfaisant pour les citoyens incités à rédiger leurs DA, bien au contraire. Comme le souligne Mme Batteur, « ce qui compte essentiellement pour un témoin de Jéhovah, ce n’est pas la quantité de sang reçu mais bien le fait de ne pas en recevoir »28. Et sur le plan juridique, le refus d’un traitement ou d’un acte médical ne peut être assimilé au refus des seuls actes non indispensables à la survie.
En toute hypothèse, le médecin connaissait l’existence des DA, et son patient avait fait le nécessaire afin qu’elles soient mobilisées en « désignant » une personne de confiance qui était présente29. Par ailleurs, le Conseil d’État, après avoir multiplié les références au Code de la santé publique, rappelle que « le droit pour le patient majeur de donner son consentement à un traitement médical revêt le caractère d’une liberté fondamentale » et précise « qu’en ne s’écartant pas des instructions médicales écrites dont [le patient] était porteur lors de son accident que par des actes indispensables à sa survie et proportionnés à son état, alors qu’il était hors d’état d’exprimer sa volonté, les médecins (…) n’ont pas porté atteinte à ce droit (…) » et donc à cette liberté fondamentale. Du refus d’un acte médical exprimé dans des directives anticipées, il retient le droit de consentir à un traitement et renvoie aux libertés fondamentales, balayant les DA et les dispositions légales qui les ont instituées, ce qui peut s’apparenter à une nouvelle tromperie pour le patient.
L’urgence vitale (2e espèce). S’agissant de la seconde espèce (contentieux de la responsabilité), la cour administrative d’appel de Bordeaux a considéré que l’hôpital n’avait pas commis de faute en transfusant la patiente qui était inconsciente. « La situation d’urgence vitale, caractérisée par le dossier médical et non sérieusement contestée, ne permettait pas de s’assurer d’une réitération dans un délai raisonnable du refus du traitement et justifiait de s’écarter des directives anticipées. » Ainsi, la Cour fait état de l’urgence vitale, ce qui est un fait incontesté : en l’absence d’une transfusion, la personne serait morte. On peut néanmoins s’interroger sachant que le législateur retient « l’urgence vitale pendant le temps nécessaire à une évaluation complète de la situation »30. Dans ce cas, la patiente ayant informé le médecin de sa volonté de ne pas être transfusée dans le cadre d’une opération programmée, le médecin avait eu le temps d’évaluer la situation afin de prendre une décision de prise en charge. Il avait eu connaissance de la volonté de la patiente préalablement à l’intervention et il ne pouvait pas méconnaître les DA lorsque la situation d’urgence est apparue. La nécessité d’effectuer des transfusions sanguines était prévisible, le refus connu31. On peut comprendre que lorsque le patient n’est pas en mesure de s’exprimer et qu’il est impossible de connaître sa volonté, le médecin agisse au mieux de ses intérêts. Mais les DA peuvent-elles être ignorées lorsqu’elles sont connues, que le médecin est informé, le patient ayant lui-même fait part de sa volonté avant d’être opéré ? Le médecin peut-il encore, dans une telle situation, décider seul de l’intérêt du patient32 ?
Le doute quant à la volonté exprimée dans les DA versus une volonté clairement exprimée et des échanges avec l’équipe soignante (2e espèce). On pourrait considérer qu’il existait un doute sur la volonté du patient, lequel n’aurait pas été en mesure de prendre une décision éclairée en l’absence d’échanges avec le médecin. Ce doute serait suffisant pour écarter les DA « jugées par le médecin manifestement inappropriées ou non conformes à la situation médicale du patient ». Il s’agit à l’évidence d’une appréciation subjective des DA et de leur contenu. Néanmoins, la patiente avait indiqué avant une opération chirurgicale planifiée par l’hôpital qu’elle refusait, en tant que témoin de Jéhovah, que lui soient administrés des produits sanguins ; elle avait eu l’occasion de s’entretenir avec les soignants et de confirmer sa volonté. Pour autant, les DA n’ont pas été respectées, et le juge a considéré que les médecins n’étaient pas fautifs.
Dans la mesure où une volonté est exprimée clairement à propos d’un acte médical précis, peut-on se satisfaire de ce raisonnement ? Vouloir s’assurer que les DA manifestent une volonté éclairée est rassurant, et cela suppose effectivement que le scripteur ait reçu une information suffisante. Mais dans l’affaire soumise à la cour administrative d’appel, le médecin avait eu la possibilité d’échanger avec le patient avant l’opération. Certes, il est toujours possible de discuter de ce que vaut la volonté d’une personne exprimée à l’instant T1 concernant une situation qui se posera en T233. Cependant, dans le cas d’espèce, les écrits étaient très clairs, non équivoques, le refus précis, la situation prévisible pour le patient comme pour le médecin. Or, comme le souligne Mme Etchegaray, « plus la situation à T2 se rapproche de ce qui a été explicitement demandé par le patient et plus sa demande est une obligation, d’où dérive un engagement »34. Il s’agissait de surcroît d’une volonté ferme de la patiente, qui avait maintenu son refus jusqu’à l’intervention chirurgicale.
L’impossibilité de réitérer le refus, une disposition qui interroge (2e espèce). Pour écarter toute faute concernant les premières transfusions réalisées lors de l’opération et justifier le rejet des DA, la Cour mentionne également l’impossibilité de réitérer le refus. Les dispositions légales relatives aux DA qui figurent à l’article L. 1111-11 du Code de la santé publique ne mentionnent pas cette condition de réitération du refus de traitement dans un délai raisonnable. Cependant, cette réitération est prévue par les dispositions de l’article L. 1111-4 du Code de la santé publique relatives au respect de la volonté du patient, lorsque par son refus il met sa vie en danger. Cet article est d’ailleurs cité par la cour administrative d’appel qui considère que la dernière transfusion était fautive, « la patiente [ayant] réitéré à plusieurs reprises son refus de ce traitement, malgré les explications des médecins et l’échec du traitement alternatif (…) et la dégradation de son état. »
Il faut donc considérer que les dispositions de l’article L. 1111-11 relatives aux DA sont soumises au respect des dispositions de l’article L. 1111-4 s’agissant du refus de traitement. On peut le comprendre, les deux articles figurant dans le même chapitre du Code de la santé publique et l’article L. 1111-4 étant inséré dans la première section de ce chapitre intitulée « Principes généraux ». Néanmoins, cela interroge. Les DA étant mobilisées lorsque le patient n’est plus en mesure d’exprimer sa volonté, cette exigence de réitération dans un délai raisonnable peut paraître surprenante. En cas de refus de traitement exprimé dans des DA, il est difficile d’imaginer qu’il puisse y avoir une réitération de la volonté. Les DA représentent la volonté d’une personne émise par anticipation, pour le jour où elle ne pourra plus dire elle-même oralement ce qu’elle veut. On comprend l’importance de la réitération en cas de refus de traitement, mais sur ce point, la finalité des DA semble difficilement compatible avec l’exigence de réitération, le refus préalablement exprimé ne prenant effet que lorsque la personne n’est plus en mesure de faire connaître une quelconque volonté35. On pourrait concevoir une réitération concernant un refus de traitement exprimé dans des DA, en imposant deux échanges avec un médecin avant leur rédaction, mais en toute hypothèse, il ne peut pas y avoir de réitération du refus dans un délai raisonnable si le patient est inconscient et ne reprend pas connaissance, s’il n’est plus jamais lucide. Il semble bien qu’on ait de nouveau une tromperie de la part des juges et du législateur.
III – La question demeure : qui a le pouvoir de décider en cas de refus de traitement exprimé par anticipation dans des directives anticipées ?
L’étendue et la portée de la volonté du patient. Finalement, comme le souligne Mme Batteur, ces décisions de justice sont assez inquiétantes « pour l’évolution du droit en matière de fin de vie. Les médecins continuent à avoir comme rôle de sauver les patients, y compris contre leur volonté expresse »36. Il y a beaucoup trop d’échappatoires pour refuser d’appliquer la volonté exprimée dans les DA. Mais l’on peut également comprendre la difficulté pour le médecin d’admettre qu’il doit laisser mourir son patient alors qu’une transfusion sanguine pourrait lui sauver la vie. En toute hypothèse, on peut regretter l’apparence trompeuse créée par les dispositions du Code de la santé publique, par le manque d’harmonie entre les textes et par le raisonnement tenu par les juges.
La problématique consiste en réalité à s’interroger sur l’étendue et la portée de la volonté du patient. Peut-il imposer son choix, sa décision au médecin, même s’il existe un risque pour sa vie (la question se pose dans les deux espèces) ? Elle consiste également à s’interroger sur les objectifs et la portée que l’on reconnaît aux DA et aux juges dans la décision médicale. D’après la loi, le patient choisit, mais quelle importance accorde-t-on à la volonté du patient exprimée par anticipation dans ses directives anticipées ?
Le droit de refuser un traitement consacré par la loi. Aux termes de l’article R. 4127-32 du Code de la santé publique, « le médecin s’engage à assurer personnellement au patient des soins consciencieux », et si la vie du patient est en jeu, le médecin « doit lui porter assistance ou s’assurer qu’il reçoit les soins nécessaires »37. Dans le même temps, ou plutôt au fil du temps, le législateur a reconnu au patient un droit de refuser un traitement. La loi n° 2002-303 du 4 mars 2002 envisageait le refus de traitement mettant la vie du patient en danger uniquement sous l’angle du médecin. Ce dernier devait « tout mettre en œuvre pour la convaincre d’accepter les soins indispensables »38. Aucun droit n’était donc expressément consacré. La loi n° 2005-370 du 22 avril 2005, dite loi Léonetti, relative aux droits des malades et à la fin de vie, prévoyait l’obligation pour le patient de réitérer son refus dans un délai raisonnable, sans pour autant autoriser expressément les médecins à laisser mourir leurs patients. Cependant, elle mentionnait que « lorsqu’une personne [est] en phase avancée ou terminale d’une affection grave et incurable », « le médecin respecte sa volonté après l’avoir informée des conséquences de son choix »39. La loi n° 2016-87 du 2 février 2016 créant de nouveaux droits en faveur des malades et des personnes en fin de vie, dite Claeys-Leonetti, a finalement consacré le droit pour tout patient de refuser un traitement indépendamment des situations de maladie grave et incurable40. Elle précise désormais que « le médecin a l’obligation de respecter la volonté de la personne après l’avoir informée des conséquences de ses choix et de leur gravité. Si, par sa volonté de refuser ou d’interrompre tout traitement, la personne met sa vie en danger, elle doit réitérer sa décision dans un délai raisonnable ». Elle mentionne également expressément que tout patient peut refuser un traitement qui constitue selon lui une obstination déraisonnable, et cela même si ce refus peut avoir des conséquences vitales41.
Des interrogations quant à la volonté émise par anticipation. Le législateur a donc manifestement souhaité renforcer le respect de la volonté exprimée par le patient lucide. Par ailleurs, il a envisagé la possibilité d’émettre une volonté anticipée via les DA créées en 2005 et devenues contraignantes avec la loi de 2016. Le respect d’une procédure collégiale est imposé si le refus de traitement exprimé par anticipation est susceptible d’entraîner le décès42. Il existe donc désormais des dispositions particulières pour le cas où la personne ne serait plus en mesure de s’exprimer, et nous sommes passés d’un « modèle paternaliste à un modèle “autonomiste” »43. Personnellement, nous avons cru que « les DA en tant que dispositif témoignant de la volonté d’une personne qui ne peut plus s’exprimer, [permettraient] au scripteur de ne pas subir des choix et décisions qui lui seraient imposés et de ne pas laisser la décision aux autres »44. Tout en étant consciente que les DA peuvent « provoquer une trahison [de la volonté actuelle] du patient et porter finalement atteinte à son autonomie »45, nous espérons toujours qu’elles puissent constituer un dispositif « anti-trahison » du patient en fin de vie, au regard de la famille qui peut avoir des volontés autres que celles du patient concernant sa fin de vie, mais aussi à l’égard des soignants. Mais nous avons des doutes concernant leur effectivité.
Plusieurs questions se posent s’agissant des volontés exprimées dans les DA : comme nous l’avons déjà souligné, au regard de ces décisions, on doit s’interroger sur l’articulation des différentes dispositions légales, notamment sur la nécessité d’un refus réitéré alors que le patient ne reprendra peut-être jamais connaissance. On peut également s’interroger sur la volonté émise : est-elle éclairée, constante, libre ? On peut se demander pourquoi avoir intitulé une section « Expression de la volonté des malades refusant un traitement et des malades en fin de vie » comprenant uniquement deux articles consacrés aux DA lesquelles expriment « la volonté de la personne relative à sa fin de vie ». Si les mots ont un sens, il nous semble que les deux expressions sont très différentes. La fin de vie ne concerne pas que les malades. Plus globalement, qu’est-ce que la fin de vie et que signifie être en fin de vie ? On peut également s’interroger sur le lien qui est très souvent fait entre « le refus de traitement » et « l’obstination déraisonnable ». Si la personne exprime un refus de traitement dans ses directives anticipées, est-ce au nom de l’obstination déraisonnable ? Ce sera souvent le cas, car les DA jouent un rôle important dans la détermination des actes médicaux qui apparaissent inutiles ou disproportionnés46, mais ce n’est pas le cas pour les témoins de Jéhovah qui ne souhaitent pas être transfusés pour des raisons religieuses. Il se peut qu’une personne exprime un refus de traitement en raison de ce qu’elle considère relever d’une obstination déraisonnable, mais le droit de refuser un traitement détaché de l’obstination déraisonnable a été consacré par la loi du 2 février 2016. Cependant, l’articulation avec les dispositions légales relatives aux directives anticipées demeure délicate. La possibilité de refuser d’appliquer des DA en raison de leur caractère manifestement inapproprié ou non conforme à la situation médicale rend les pleins pouvoirs au médecin47. Il reste qu’en cas de refus de traitement, il faudra trancher entre la liberté professionnelle du médecin et la liberté individuelle du patient, ce qui renvoie à l’importance que l’on accorde au principe d’autonomie.
Veut-on d’une « autonomie à l’anglo-saxonne » ? Deux principes s’opposent : le respect du principe de bienfaisance et le respect de l’autonomie du patient. Concernant la bienfaisance, ce principe demande d’agir au mieux des intérêts d’une personne. Très souvent, sous l’angle de l’éthique médicale, la vie est considérée comme le bien suprême de tous les patients. Les médecins ont dès lors l’obligation de soigner et doivent donc « utiliser toutes les ressources thérapeutiques, y compris la transfusion sanguine, pour sauver le malade »48. Néanmoins, la bienfaisance peut-elle être uniquement envisagée sous l’angle médical et être limitée à la nécessité de sauver la vie ? Ne faut-il pas prendre en compte ce que veut le patient, quelles sont ses propres valeurs, ce qu’il conçoit comme étant son intérêt ? Si l’on accepte cette nouvelle approche du principe de bienfaisance, subordonné au principe d’autonomie, on peut admettre que le destin spirituel tel que l’envisagent les témoins de Jéhovah conduit à préférer perdre la vie terrestre pour atteindre la vie éternelle.
L’autonomie est l’un des quatre principes prima facie49 proposés par le rapport Belmont en 1978 pour structurer les débats en bioéthique et repris par Tom Beauchamp et James Childress50. Selon ces auteurs, l’autonomie consiste à reconnaître « le droit de [la] personne à avoir des opinions, à faire des choix et à agir en fonction de ses valeurs et de ses croyances »51. L’autonomie « renvoie à la capacité du patient à participer à une délibération étayée », « exprime la faculté de trancher »52. Pour éviter beaucoup d’incompréhensions, il faudrait décider si l’on choisit de quitter « totalement le domaine de la protection de la personne par autrui pour celui de l’autonomie de la personne, au sens anglo-saxon de cette notion »53. Si l’on retient « l’autonomie à l’anglo-saxonne », on considérera que la volonté de l’individu peut être imposée aux médecins qui ne pourront pas passer outre un refus exprimé. Le droit français a évolué et il a consacré une plus grande importance de la volonté du patient, mais a-t-il effectivement reconnu un caractère illimité à la volonté du patient ? Dans le cas d’une réponse positive, serait-on prêt à accepter les conséquences, c’est-à-dire en l’occurrence la mort des patients ?
Selon MM. Beauchamp et Childress, cette notion nécessite une « indépendance vis-à-vis des influences extérieures » et « l’action possible comme capacité à agir intentionnellement »54. Il faut donc que la personne dispose, d’une part, d’un réel arbitre et, d’autre part, qu’elle soit lucide lorsqu’elle exprime sa volonté. « En réalité, aucune action ne résulte d’un libre arbitre total, aucune action n’échappe aux contraintes extérieures. Personne n’est jamais entièrement autonome. Ce que nous sommes et ce que nous décidons de faire dépend de beaucoup d’influences »55. La question du libre arbitre et du déterminisme se pose d’autant plus pour les témoins de Jéhovah qui appartiennent à une communauté religieuse très hiérarchisée. S’agissant de la seconde condition, il convient bien entendu que la volonté exprimée soit claire et certaine. Afin de s’assurer de la volonté exprimée dans les DA, de la clarté des propos, l’une des pistes serait de préciser les conditions de la rédaction des DA et d’envisager la nécessité de s’entretenir préalablement avec un médecin pour les écrire, notamment concernant les actes refusés et leurs conséquences56. Il nous semble que le dispositif actuel des DA est lacunaire. Si l’on considère que l’objectif est d’exprimer une volonté, de dire comment on (ne) veut (pas) être traité, il est essentiel que la décision retenue repose sur une démarche auprès du corps médical. Des entretiens avec un médecin et/ou une équipe médicale avant leur rédaction semblent être un préalable nécessaire57.
MM. Beauchamp et Childress proposent, semble-t-il, une conception de l’autonomie relativement modérée, mais d’autres personnes ont une conception bien plus individualiste de l’autonomie. Par exemple, John Stuart Mill insiste sur la spécificité de chacun et la possibilité de pouvoir décider pour soi dès lors que la décision ne nuit pas à autrui. « La seule raison légitime que puisse avoir une communauté civilisée d’user de la force contre un de ses membres, contre sa propre volonté, est d’empêcher que du mal ne soit fait à autrui. (…) On ne peut pas l’obliger ni à agir ni à s’abstenir d’agir, sous prétexte que cela serait meilleur pour lui ou le rendrait plus heureux ; (…) L’individu est souverain sur lui-même, son propre corps et son propre esprit »58. On peut proposer à quelqu’un des conseils, l’avertir, et il pourra malgré tout se tromper, mais ce sera un moindre mal que de laisser d’autres personnes le contraindre à faire ce qu’elles estiment être bien pour lui59. John Stuart Mill, qui met l’individu au centre de tout choix, a fortement influencé les sociétés anglo-saxonnes.
Si l’autonomie à l’anglo-saxonne devait être retenue, il faudrait considérer les personnels soignants comme des exécutants qui n’ont plus aucun rôle actif à jouer dans les situations ayant fait l’objet d’une décision du patient. En soi, cette position est tout à fait admissible : lorsque le patient a exprimé son choix en ayant été informé, donc de façon éclairée, il peut décider de son meilleur intérêt sur le plan médical. Ce n’est pas au médecin d’imposer ses convictions et donc ses choix. En outre, la loi peut autoriser les médecins à ne pas respecter les volontés exprimées dans certains cas. Ainsi, en Belgique, « la demande et la déclaration anticipée de volonté (…) n’ont pas de valeur contraignante »60.
Aucun raisonnement ne s’impose, rien ne permet de dire que la bienfaisance consiste à sauver la vie et à soigner et doit l’emporter sur l’autonomie. Rien ne permet d’exclure la conception anglo-saxonne de l’autonomie61. Mais en toute hypothèse, nous pensons que les questions de savoir quel principe doit primer et quelle lecture des principes doit être retenue doivent faire l’objet d’une réponse claire du législateur et ne pas être abandonnées aux juges. Actuellement, le législateur a mis en avant le caractère contraignant des DA. En apparence, elles sont opposables aux médecins mais, comme le souligne le Conseil Constitutionnel, « (…) en permettant au médecin d’écarter des directives anticipées, le législateur a estimé que ces dernières ne pouvaient s’imposer en toutes circonstances, dès lors qu’elles sont rédigées à un moment où la personne ne se trouve pas encore confrontée à la situation particulière de fin de vie dans laquelle elle ne sera plus en mesure d’exprimer sa volonté en raison de la gravité de son état. Ce faisant, il a entendu garantir le droit de toute personne à recevoir les soins les plus appropriés à son état (…). » Il semble donc que la bienfaisance dans sa conception exclusivement médicale s’impose, ce qui justifie la reconnaissance d’une autonomie toute relative du patient et qui permet d’écarter la volonté d’une personne de refuser un traitement.
Conclusion. S’agissant de la fin de vie et du refus de traitement, il nous semble essentiel de ne plus produire des textes multiples, parfois décousus, aboutissant à des constructions législatives complexes et trompeuses pour les citoyens qui risquent de se désintéresser totalement des dispositifs proposés, voire de devenir très méfiants et suspicieux à l’égard du corps médical. Particulièrement en ce domaine, il convient de s’interroger plus précisément sur les vraies questions : quelle autonomie voulons-nous ?
Notes de bas de pages
-
1.
CE, 20 mai 2022, n° 463713, D : Lebon.
-
2.
CAA Bordeaux, 2e ch., 20 oct. 2022, n° 20BX03081 : pour une lecture dans sa version simplifiée, v. https://lext.so/mri4Op.
-
3.
C. Lassalas, « Les directives anticipées : une aide pour la fin de vie des personnes âgées ? », RDS 2020, n° 97, p. 844-854.
-
4.
CNSPFV, « Les directives anticipées, à quoi ça sert ? », janv. 2018, Les soirées en région, spéc. p. 41 et s.
-
5.
CNSPFV, « Les directives anticipées, à quoi ça sert ? », janv. 2018, Les soirées en région.
-
6.
Pour des DA rédigées en 2020 exprimant la volonté d’être maintenu en vie « même artificiellement » et écartées par le médecin au nom de l’obstination déraisonnable (CSP, art. L. 1110-5-1), la situation étant irréversible et le maintenir en vie artificiellement ne permettant qu’une « qualité de survie (…) catastrophique », v. Cons. const., QPC, 10 nov. 2022, n° 2022-1022. Le Conseil Constitutionnel a été saisi d’une QPC, les requérantes reprochant aux dispositions légales « de permettre à un médecin d’écarter les directives anticipées par lesquelles un patient a exprimé sa volonté que soient poursuivis des traitements le maintenant en vie ».
-
7.
J.-L. Chagnon et V. Fournier, « Fallait-il transfuser contre son gré Madame G., témoin de Jéhovah ? », Méd. et dr. 2003, 62-63, p. 133-13.
-
8.
Sauf précision contraire, les articles mentionnés sont tous issus du Code de la santé publique.
-
9.
Ces dispositions sont restées en vigueur du 23 avril 2005 au 4 février 2016.
-
10.
CDBI, rapp. Cons. UE, M. Andorno, 35e réunion, 2-5 déc., Strasbourg, spéc. p. 11, consultable à l’adresse https://lext.so/c9Kef4.
-
11.
Académie nationale de médecine, communiqué, « Fin de vie : l’importance de rédiger ses directives anticipées », 7 déc. 2021.
-
12.
Plus précisément, le médecin doit recueillir l’avis des membres de l’équipe de soins « et celui d’au moins un médecin, appelé en qualité de consultant, avec lequel il n’existe aucun lien de nature hiérarchique. Il peut recueillir auprès de la personne de confiance ou, à défaut, de la famille ou de l’un des proches le témoignage de la volonté exprimée par le patient » (CSP, art. R. 4127-37-1 et C. déont. méd., art. 37-1).
-
13.
CNSPFV, « Un an de politique active en faveur des directives anticipées », janv. 2018, spéc. p. 30 ; v. également M. Grosset, « Étude sur les directives anticipées et la personne de confiance : le rôle du tiers dans l’expression de la volonté du sujet empêché », D. 2019. p. 1947 ; C. Hazif-Thomas, « Plaidoyer pour des directives anticipées non plus opposables, mais invocables », Éthique et santé 2022, p. 222-230, https://lext.so/jta2uv.
-
14.
Contrairement à ce qui est écrit sur le site du ministère des Solidarités et de la santé, les directives anticipées peuvent comporter une demande d’euthanasie, mais aujourd’hui, cette demande ne sera pas prise en compte, le droit français n’autorisant pas l’euthanasie.
-
15.
Lorsque le patient ne peut plus s’exprimer, on recherche sa volonté exprimée par anticipation parfois avec les DA si elles ont été rédigées, ou grâce au témoignage de la personne de confiance si elle a été « désignée ».
-
16.
Un modèle est prévu par l’article L. 1111-11 et défini par l’article R. 1111-18 du Code de la santé publique.
-
17.
C. Lassalas, « Les directives anticipées : une aide pour la fin de vie des personnes âgées ? », RDS 2020, n° 97, la deuxième partie de l’article.
-
18.
Selon le Conseil constitutionnel saisi dans le cadre d’une QPC, « Ces dispositions ne sont ni imprécises ni ambiguës. »
-
19.
C. Castaing, Les droits de la personne face à la mort, 2021, Lexisnexis, Actualités, n° 97, « une demande d’euthanasie » est une demande manifestement inappropriée et lorsque « le patient n’est pas en fin de vie », il s’agit d’une demande non conforme à la situation médicale.
-
20.
C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 137-154, spéc. n° 20.
-
21.
C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 137-154, spéc. n° 235.
-
22.
HAS, « Évaluation de la prise en charge de l’urgence vitale en établissement selon le référentiel de certification », oct. 2021.
-
23.
CSP, art. R. 4127-9 :« Tout médecin qui se trouve en présence d’un malade ou d’un blessé en péril (…) doit lui porter assistance ou s’assurer qu’il reçoit les soins nécessaires ».
-
24.
V. également CSP, art. R. 4127-37-1.
-
25.
A. Batteur, « L’absence de force obligatoire des directives anticipées (à propos d’un témoin de Jéhovah…) », D. 2022, p. 1267.
-
26.
C. Lantero, « Volonté du patient et acte indispensable à sa survie », JCP A 2022, n° 27, 2215.
-
27.
CE, 20 mai 2022, n° 463713, D.
-
28.
CE, 20 mai 2022, n° 463713, D.
-
29.
La personne de confiance en réalité accepte d’endosser ce rôle.
-
30.
CSP, art. L. 1111-11.
-
31.
S’agissant de l’affaire Senanayake (CE, ass., 26 oct. 2001, n° 198546), la décision a été rendue avant l’adoption de la loi n° 2002-303 du 4 mars 2002 et la loi n° 2016-87 du 2 février 2016 qui a consacré le droit de refuser un traitement, quelle que soit la situation médicale du patient ; le Conseil d’État, conformément aux conclusions du commissaire du gouvernement, a retenu que le médecin n’avait pas commis de faute en ne respectant pas le refus exprimé dans une lettre et réitéré à l’oral. Selon Cécile Castaing, « il l’a fait en dehors de toute considération liée à l’urgence de la situation » et « cette jurisprudence illustre la prévalence circonstancielle de la nécessité médicale et de l’obligation de protéger la vie sur le respect de la volonté du patient » : Les droits de la personne face à la mort, 2021, Lexisnexis, Actualités, n° 76.
-
32.
La question est posée avec « toujours » au lieu de « encore » par Jean-Jacques Frion, « Autonomie de la volonté du malade et obligation de soins du médecin », Rev. jud. Ouest 2002, p. 69-93, n° 10, https://lext.so/hHMUcf.
-
33.
C. Etchegaray, « Les directives anticipées pour la fin de vie : actes de langage et ascription », Revue de métaphysique et de morale 2022/2, n° 114, p. 257 à 272.
-
34.
C. Etchegaray, « Les directives anticipées pour la fin de vie : actes de langage et ascription », Revue de métaphysique et de morale 2022/2, n° 114, p. 269.
-
35.
Dans le cadre d’une opération chirurgicale, elle est inconsciente.
-
36.
A. Batteur, « L’absence de force obligatoire des directives anticipées (à propos d’un témoin de Jéhovah…) », D. 2022, p. 1267.
-
37.
Non-assistance à personne en danger, CSP, art. R. 4127-9.
-
38.
CSP, art. L. 1111-4, version 2002.
-
39.
CSP, art. L. 1111-10, version 2005.
-
40.
CSP, art. L. 1111-4.
-
41.
CSP, art. L. 1110-5-1. Les médecins sont également autorisés à ne pas entreprendre des traitements ou à les arrêter « lorsqu’ils résultent d’une obstination déraisonnable ».
-
42.
CSP, art. L. 1111-4.
-
43.
En ce sens, v. C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 137-154, n° 2.
-
44.
C. Lassalas, « Les directives anticipées : une aide pour la fin de vie des personnes âgées ? », RDS 2020, n° 97.
-
45.
C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 137-154, spéc. n° 7.
-
46.
« Le médecin et les équipes médicales jugent s’il y a obstination déraisonnable selon les circonstances, mais chacun peut exprimer ce qu’il considère pour lui-même être une obstination déraisonnable, en particulier dans ses directives anticipées. » CNSPFV, L’obstination déraisonnable, https://lext.so/-LdZMy ; CSP, art. L. 1110-5-1, pour la définition légale de l’obstination déraisonnable.
-
47.
V. not. C. Castaing, Les droits de la personne face à la mort, 2021, LexisNexis, Actualités, nos 86 et 232.
-
48.
CEC, avis consultatif, 2004, sur la question du refus des transfusions de sang par les membres de l’Association des Témoins de Jéhovah (ATJ), Conseil d’éthique clinique HUG CH 1211 Genève 14, p. 6.
-
49.
Principes qui doivent être respectés, sauf s’ils entrent en conflit les uns avec les autres.
-
50.
T. Beauchamp et J. Childress, Les principes de l’éthique biomédicale, 1re éd., 2008, Les Belles Lettres.
-
51.
T. Beauchamp et J. Childress, Les principes de l’éthique biomédicale, 1re éd., 2008, Les Belles Lettres, p. 101.
-
52.
V. not. P. Le Coz, qui rappelle les propos du CCNE, « Éthique : pourquoi respecter l’autonomie du patient ? », Cancer(s) et psy(s) 2020, vol. 5, n° 1, p. 147-158, spéc. p. 150.
-
53.
C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 137-154, spéc. n° 22.
-
54.
C. Bourdaire-Mignot, « La personne de confiance et les directives anticipées. Des dispositifs anti-trahison du patient en fin de vie ? », Dr. et cultures 2017, n° 74, p. 92.
-
55.
C. Lassalas, Ce que le cinéma dit de l’euthanasie et du suicide assisté, 2023 Éditions du Centre Michel de l’Hospital-LGDJ, à paraître.
-
56.
Ce souhait figure dans l’avis n° 139 du CCNE, « Questions éthiques relatives aux situations de fin de vie : autonomie et solidarité du 30 juin 2022 » : « Même lorsqu’elles sont rédigées par une personne bien portante souhaitant exprimer sa volonté (dans l’hypothèse où un accident ou la survenance brutale d’une maladie la priverait de ses facultés d’expression), il est souhaitable qu’elles soient le fruit d’une réflexion engagée avec un ou plusieurs membres du personnel soignant qui peuvent aider à la clarté et la pertinence des mots choisis. »
-
57.
De même, la « désignation » d’une personne de confiance est essentielle pour une meilleure transmission de la volonté du patient.
-
58.
J. S. Mill, De la liberté, 1990, Folio, Essais, trad. L. Lenglet, p. 74
-
59.
J. S. Mill, De la liberté, 1990, Folio, Essais, trad. L. Lenglet.
-
60.
L., 28 mai 2002, art. 14, relative à l’euthanasie.
-
61.
Contra, not. P. Le Coz, « Éthique : pourquoi respecter l’autonomie du patient ? », Cancer(s) et psy(s) 2020, vol. 5, n° 1, p. 156 : « Le grief d’avoir transfusé une personne témoin de Jéhovah contre son gré n’est plus audible à partir du moment où celle-ci a accepté de pénétrer dans un espace de soin régi par les valeurs de la déontologie médicale, mais aussi par un mode de fonctionnement interne, par des règles d’hygiène et de sécurité. »
Référence : AJU007f4




